Благодаря антибиотикам такие заболевания, как туберкулез, пневмония, гангрена и множество других бактериальных инфекций перестали быть смертельными для человека. Но даже самые сильнодействующие антибактериальные препараты не в силах справиться со всеми патогенными бактериями. Это связано с тем, что болезнетворные бактерии постоянно эволюционируют, вырабатывая природные генетические механизмы противостояния лекарственным препаратам. Число новых генераций микробов, «устойчивых» к даже самым сильным антибиотикам, с каждым годом неумолимо растет. Ученые всего мира постоянно находятся в поиске новых эффективных методов в борьбе с неуязвимыми бактериями.
История антибиотиков
Еще в древние времена в Китае, Индии, Египте и Греции для дезинфекции ран и гнойников применяли плесневелый хлеб и некоторые виды растений, упоминания о лекарственных свойствах плесени были еще в работах древних философов. В 1873 году была опубликована научная работа А.Г. Полотебнова «Патологическое значение зеленой плесени» о лечебном действии плесени на гнойные раны, которую он рекомендовал использовать ее в лечении кожных заболеваний. Но должного внимания в медицинских кругах эта работа так и не получила. Бартомелео Гозио медик и микробиолог в 1896 году выделил из плесневых грибов микофеноловую кислоту – первый в мире антибиотик, который был активен против бактерии – возбудителя сибирской язвы. В 1987 году французский военный врач Эрнест Дюшен опробовал плесневые грибы рода Penicillium на морских свинках и обнаружил, что плесень оказывает разрушающее действие на палочку брюшного тифа. Увы, его работа также не привлекла внимание среди научного сообщества. Русский ученый М.Г. Тартаковский в 1904 году заявил, что вещества, которые вырабатываются зеленой плесенью, подавляют развитие возбудителя куриной холеры. Американские ученые Отис Фишер Блек и Карл Альсберг в 1913 году получили токсичное вещество из плесени рода Penicillium puberulum, которое, как позже выяснилось было пеницилловой кислотой, и обладало противомикробными свойствами. В 1928 году британский бактериолог Александр Флеминг проводил очередную работу, направленную на исследование защитных реакций человеческого организм на инфекционные заболевания, спровоцированные бактериями стафилококков. В процессе проведения опыта в одной из лабораторных чаш Флеминг обнаружил образование колоний плесневых грибов, попавших туда совершенно случайным образом. Он заметил, что вокруг колоний плесени нет стафилококковых бактерий. В ходе данного опыта ученый сделал вывод, что плесень выделяет вещество, уничтожающее патогенные бактерии и назвал его «пенициллином», так как он был выделен из грибов рода Penicillium notatum, о котором он доложил на заседании Медицинского исследовательского клуба при Лондонском университете 13 сентября 1929 года. Но и тогда работа Флеминга не вызвала большого энтузиазма среди медиков, поскольку пенициллин оказался неустойчивой субстанцией, которая быстро разрушалась даже при кратковременном хранении. Ученые немец Эрнст Борис Чейн и австралиец Говард Флори, работавшие в Англии в 30-е годы ХХ века вплотную занялись усовершенствованием эффективности пенициллина. В скором времени им удалось получить достаточное количество пенициллина в чистом виде и протестировать на лабораторных мышах. Данный тест показал очень высокую антибактериальную эффективность препарата. В связи с огромной смертностью солдат от гнойных ран во время Второй мировой войны потребность в действенных медикаментах была катастрофически большой. В 1943 году началось массовое производство пенициллина, благодаря данному лекарству были спасены сотни тысяч человеческих жизней во всем мире. И только в 1945 году Говард Флори, Александр Флеминг и Эрнст Борис Чейн получили Нобелевскую премию по медицине «За открытие пенициллина и его целебного воздействия при различных инфекционных болезнях». Вслед за пенициллином последовали открытия и других антибактериальных средств. В СССР первым антибактериальным медикаментом был «Крустозин», открытие которого принадлежит микробиологу Зинаиде Ермольевой в 1942 году. До 2017 года учеными во всем мире были произведены различные модификации препарата, вследствие появления резистентности бактерий к существующим лекарствам. В 2018 году учеными из Иллинойского университета были разработаны полусинтетические антибиотики нового класса. Данный препарат был создан на основе соединения диоксинибомицина и показал свою высокую эффективность против широкого спектра грамотрицательных бактерий. Антибиотик в переводе с греческого – «против жизни». В 1942 году данный термин предложил американский микробиолог Зельман Ваксман, с именем которого связано открытие другого антибактериального средства – стрептомицина, применяющегося и сегодня для лечения туберкулеза.
Русский ученый М.Г. Тартаковский в 1904 году заявил, что вещества, которые вырабатываются зеленой плесенью, подавляют развитие возбудителя куриной холеры. Американские ученые Отис Фишер Блек и Карл Альсберг в 1913 году получили токсичное вещество из плесени рода Penicillium puberulum, которое, как позже выяснилось было пеницилловой кислотой, и обладало противомикробными свойствами. В 1928 году британский бактериолог Александр Флеминг проводил очередную работу, направленную на исследование защитных реакций человеческого организм на инфекционные заболевания, спровоцированные бактериями стафилококков. В процессе проведения опыта в одной из лабораторных чаш Флеминг обнаружил образование колоний плесневых грибов, попавших туда совершенно случайным образом. Он заметил, что вокруг колоний плесени нет стафилококковых бактерий. В ходе данного опыта ученый сделал вывод, что плесень выделяет вещество, уничтожающее патогенные бактерии и назвал его «пенициллином», так как он был выделен из грибов рода Penicillium notatum, о котором он доложил на заседании Медицинского исследовательского клуба при Лондонском университете 13 сентября 1929 года. Но и тогда работа Флеминга не вызвала большого энтузиазма среди медиков, поскольку пенициллин оказался неустойчивой субстанцией, которая быстро разрушалась даже при кратковременном хранении. Ученые немец Эрнст Борис Чейн и австралиец Говард Флори, работавшие в Англии в 30-е годы ХХ века вплотную занялись усовершенствованием эффективности пенициллина. В скором времени им удалось получить достаточное количество пенициллина в чистом виде и протестировать на лабораторных мышах. Данный тест показал очень высокую антибактериальную эффективность препарата. В связи с огромной смертностью солдат от гнойных ран во время Второй мировой войны потребность в действенных медикаментах была катастрофически большой. В 1943 году началось массовое производство пенициллина, благодаря данному лекарству были спасены сотни тысяч человеческих жизней во всем мире. И только в 1945 году Говард Флори, Александр Флеминг и Эрнст Борис Чейн получили Нобелевскую премию по медицине «За открытие пенициллина и его целебного воздействия при различных инфекционных болезнях». Вслед за пенициллином последовали открытия и других антибактериальных средств. В СССР первым антибактериальным медикаментом был «Крустозин», открытие которого принадлежит микробиологу Зинаиде Ермольевой в 1942 году. До 2017 года учеными во всем мире были произведены различные модификации препарата, вследствие появления резистентности бактерий к существующим лекарствам. В 2018 году учеными из Иллинойского университета были разработаны полусинтетические антибиотики нового класса. Данный препарат был создан на основе соединения диоксинибомицина и показал свою высокую эффективность против широкого спектра грамотрицательных бактерий. Антибиотик в переводе с греческого – «против жизни». В 1942 году данный термин предложил американский микробиолог Зельман Ваксман, с именем которого связано открытие другого антибактериального средства – стрептомицина, применяющегося и сегодня для лечения туберкулеза. Источники антибиотиков
Основными источниками получения антибиотиков являются актиномицеты (продуцируют около 80% природных антибиотиков), плесневые грибы и типичные бактерии, но являются далеко не единственными. На сегодняшний день науке известно около 30 000 антибиотиков природного происхождения, но это вовсе не означает, что все существующие ныне антибиотики продуцированы живыми клетками. Ученые химики еще с 60-х годов научились существенно улучшать противомикробные свойства антибиотиков, произведенных природными микроорганизмами, модифицируя их химическими методами. Полученные таким образом препараты относятся к полусинтетическим антибиотикам. Из всего многообразия антибиотиков в медицинских целях используют всего около ста.Способы получения антибиотиков
- Биологический синтез (культивация продуцентов и выделение ними антибиотиков в процессе своей жизнедеятельности)
- Боисинтез с химическими модификациями (полусинтетические антибиотики)
- Химический синтез (синтетические аналоги природных антибиотиков)
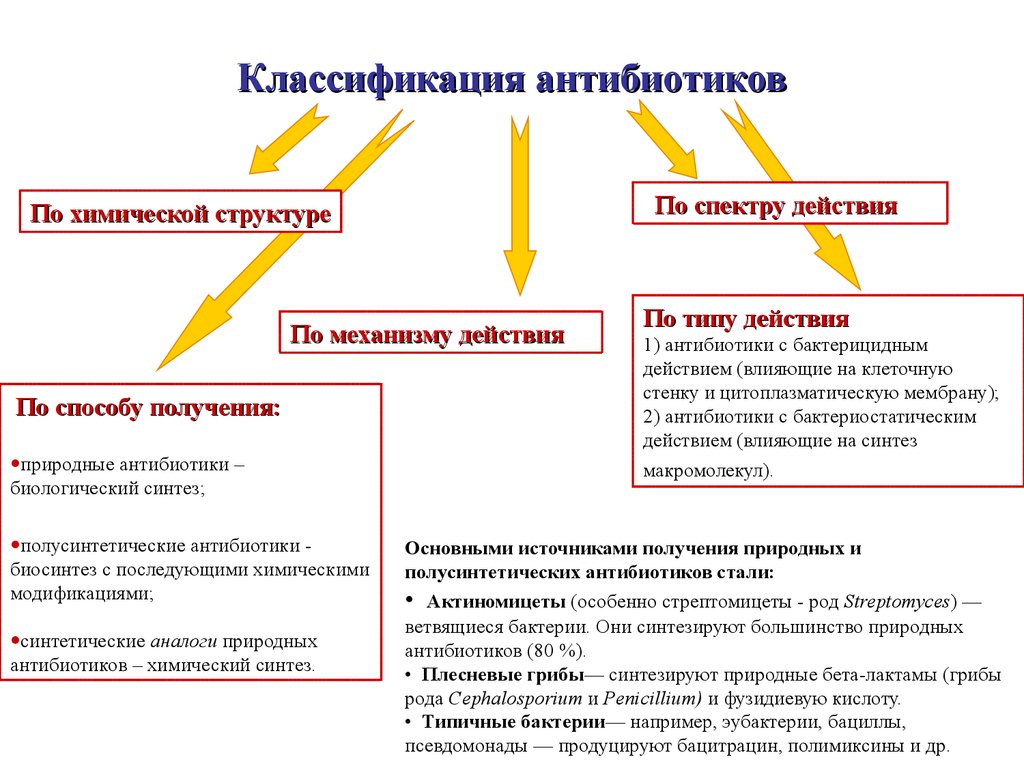
Классификация антибиотиков
В зависимости от характера воздействия антибактериального препарата на патологическую клетку антибиотики разделяют на две группы: бактериостатические (патогенные бактерии остаются живы, но утрачивают способность к размножению) и бактерицидные (бактерии погибают и выводятся из организма). Классификация антибиотиков по химической структуре:- Бета-лактамы (пенициллины, цефалоспорины, карбапенемы, монобактамы)
- Гликопептиды (ванкомицин, тейкопланин)
- Аминогликозиды (стрептомицин, мономицин, канамицин, неомицин – I-го поколения; гентамицин и т.д. - II-го поколения)
- Тетрациклины
- Макролиды (и азалиды)
- Линкозамиды
- Левомицетин (хлорамфеникол)
- Рифамицины
- Полипептиды
- Полиены
- Разные антибиотики (фузидиевая кислота, фузафунжин и др.)
- Антибактериальные антибиотики (самая многочисленная группа препаратов):
- активные в отношении грамположительных микроорганизмов;
- широкого спектра действия - действуют одновременно на грамположительные и грамотрицательные бактерии;
- противотуберкулезные, противолепрозные, противосифилитические препараты;
- противогрибковые
- Противоопухолевые антибиотики
- Антипротозойные и противовирусные антибиотики
Как действуют антибиотики?
Главной задачей антибиотика, когда он попадает в организм, является присоединение к бактерии с целью ее уничтожить либо лишить возможности размножаться, вследствие чего она самостоятельно погибнет. Для этого у каждого антибиотика есть своя мишень, как правило, это белок, фермент или часть ДНК патогенного микроорганизма, и механизм воздействия на бактерию. Именно поэтому назначают те или иные антибактериальные препараты в зависимости от возбудителя заболевания. В медицинской практике применяют лекарственные препараты, которые прицельно бьют по мишеням, не затрагивая клетки нашего организма.Лечение антибиотиками
Самостоятельно назначать себе прием антибиотиков нельзя, такое назначение может делать только доктор. Антибактериальные препараты применяют для предотвращения и лечения воспалительных процессов, вызванных патогенными бактериями. Лечение вирусных заболеваний, например, ОРВИ будет не эффективно. Не следует сопровождать терапию антибиотиками другими лекарственными препаратами, способными повлиять на их действие, а также важно соблюдать равный интервал времени между приемами противомикробного средства и ни в коем случае не сочетать лечение с алкоголем. Не прекращайте прием антибиотиков, если вы почувствовали облегчение, курс лечения, назначенный квалифицированным специалистом, необходимо пройти в полном объеме. В случае если прием антибиотика не дает результата в течение 72 часов от начала лечения, необходимо обратиться к вашему лечащему врачу, с просьбой заменить назначенный препарат.
Не следует сопровождать терапию антибиотиками другими лекарственными препаратами, способными повлиять на их действие, а также важно соблюдать равный интервал времени между приемами противомикробного средства и ни в коем случае не сочетать лечение с алкоголем. Не прекращайте прием антибиотиков, если вы почувствовали облегчение, курс лечения, назначенный квалифицированным специалистом, необходимо пройти в полном объеме. В случае если прием антибиотика не дает результата в течение 72 часов от начала лечения, необходимо обратиться к вашему лечащему врачу, с просьбой заменить назначенный препарат. 
Опасны ли антибиотики?
Как и любое лекарственное средство, антибиотики не лишены побочных эффектов. Разнообразие препаратов велико и каждое имеет свои особенности. Некоторые препараты разрешены всем возрастным группам, другие строго противопоказаны детям до определенного возраста, беременным, важно знать какие лекарственные средства можно сочетать между собой, а какие категорически запрещено. К наиболее распространенным, но далеко не единственным побочным эффектам относятся:- Тошнота
- Диарея, запор
- Боли в животе
- Головокружение
- Аллергические реакции